Особенности ээг у детей
Содержание:
- Болезни, при которых изменения на ЭЭГ играет ключевую роль
- Симптоматика поражения разных отделов
- Расшифровка энцефалограммы
- Возрастные особенности «нормальной» ЭЭГ
- Что это такое?
- Синонимы:
- Материалы и методы
- Профилактика усиления диффузных изменений БЭА
- 3.1. Доброкачественная эпилепсия детского возраста с центрально-височными спайками (роландическая эпилепсия)
- Симптомы и диагностика диффузных изменений
- Провоцирующие пробы (процедуры активации)
- Нормализация состояния
Болезни, при которых изменения на ЭЭГ играет ключевую роль
Эпилепсия:
- Большой судорожный припадок. На ленте ЭЭГ проявляются «спайки» – острые пиковые волны, которые идут одна за другой с частотой 5 Гц. Фоновый ритм обычный.
- Эпилепсия у детей. Проявляются двойные спайковые волны, который имеют частоту 3 Гц, комбинирующиеся с ритмическими дельта-волнами.
- Очаговые эпилептические приступы. На ЭЭГ фиксируются одиночные спайки, если регистрировать в височной коре.
- Абсанс. Регистрируется гипсаритмия – временная хаотическая деятельность мозга, при котором исчезают нормальные волны.
Шизофрения. На ЭЭГ проявляются диффузные общемозговые изменения волн, при которых усиливается биоэлектрическая активность подкорковых отделов и снижается альфа-ритм. В лобных долях повышается амплитуда дельта-ритма, в лобных и височных – тета-ритм. При параноидной шизофрении наблюдается умеренно выраженная дезорганизация биоэлектрической активности.
При плюс-симптомах шизофрении (галлюцинации, бред) в лобных и височных отделах увеличивается амплитуда бета-волн, при минус-симптомах (апатоабулический синдром) наблюдается стойкая депрессия бета-волн.
Депрессия. Степень изменений электрической активности мозга зависит от выраженности заболевания. Так, при легкой депрессии, субдепрессии и дистимии на ЭЭГ наблюдаются признаки легкой дезорганизации биопотенциалов: повышается амплитуда альфа-волн. При дистимии регистрируется десинхронизация всех фоновых волн и изменение ритма.
Нейродегенеративные заболевания, в особенности старческая и сосудистая деменция. На картине ЭЭГ снижается выраженность альфа и бета-волн, появляются тета и дельта-ритмы. При звуковом и зрительном раздражении на ЭЭГ фиксируется снижение степени раздражимости мозга, то есть ирритативные изменения биоэлектрической активности.
Состояния, сопровождающиеся снижением кровообращения мозга. При закупорке сонной артерии нарушается динамика волн и их замедление. При крупной закупорке артерии на картине появляются тета-волны. Гематома мозга амплитуды волн снижаются на стороне кровоизлияния
Легкие диффузные изменения по типу дезорганизации отмечаются при аддиктивном поведении. Так, у зависимых людей на ЭЭГ регистрируется повышение активности дельта и тета-волн, и снижение альфа и бета-волн. Феномен ЭЭГ имеет объяснение: наркоманы и интернет-зависимые люди преимущественно находятся в «полусонном» и мечтательном состоянии, что отражается наличием дельта и тета-ритмов, в отличие от здоровых людей, у которых доминируют альфа-волны, отражающие «реалистичное» мышление.
Опухоли и кисты. Нарушение ритмов ЭЭГ регистрируются на стороне поражения – в зоне новообразования. В области проекции опухоли фиксируется депрессия альфа-волн и повышение амплитуды бета-волн. При опухоли в височной области на картине регистрируются бета-волны (90% всех волн), составляющие фоновую активность мозга.
Олигофрения. На электроэнцефалограмме отмечается незрелость альфа-ритма и внезапные приступы замедления ритмики фоновых волн.
Симптоматика поражения разных отделов
Зависимо от того, где локализована зона раздражения, проявляются определенные симптомы.
Раздражение может появиться в подкорке или коре больших полушарий.
К подкорке относят диэнцефальные области:
- стволовые (к ним относится непосредственно ствол, промежуточный мозг, медиобазальные отделы коры лобной и височной долей);
- срединные (мозолистое тело, стенки третьего желудочка, эпифиз, лимбическая система, имеющая сложную анатомическую структуру).
Такое разделение весьма условно, так как некоторые отделы относятся к той и другой области.
Поражение корковых отделов
Ирритация коры головного мозга чаще всего проявляется эписиндромом и прочими расстройствами. Симптоматика зависит от того, где именно находится раздражение:
- Задний отдел средней лобной части. В данном случае характерны приступы с подергиваниями глазниц, головы.
- Адверсивное поле. Такое раздражение обычно проявляет себя в виде судорог с противоположной от патологического очага стороны тела. Сознание человек теряет еще в начале припадка.
- Оперкулярная зона. При ее поражении у человека появляются так называемые оперкулярные приступы — бесконтрольные причмокивания, чавкания, облизывания и жевательные движения.
- Центральная извилина. Эпиприступ в данном случае начинается развиваться в мышцах ног и рук, затем усиливается. Может сопровождаться потерей сознания.
- Задняя центральная извилина. Для этого вида нарушения характерна чувствительная эпилепсия. Также противоположная патологической области поражения сторона туловища немеет, в ней ощущаются неприятные покалывания (так называемая парестезия). Такой припадок может усилиться и охватить даже соседние участки тела.
- Затылочная доля. При раздражении в этом поле возникают припадки с поворотами глазниц и головы в противоположную сторону, возможен общий эпилептический припадок. Нередки и галлюцинации, когда больной видит световые вспышки, искры и молнии.
- Височная доля. Нарушения в ней характеризуются галлюцинациями слуха и обоняния. Часто случается кратковременная утрата сознания. Сигнальным симптомом может послужить резко возникшее чувство нереальности или же, наоборот, состояние «дежа-вю».
- Лобная доля. Симптомами ее раздражения являются непроизвольные хватательные движения. Пациент автоматически захватывает предмет, касающийся его ладони. Редко такая патология перерастает в более сложную форму, когда хватаются предметы, появляющиеся перед глазами.
- Черепные ямки (ЧЯ). При раздражении в передней черепной ямке нарушается обоняние и зрение. Если же изменения коснулись задней ЧЯ, то в первую очередь страдают слух и обоняние, нарушается лицевая чувствительность. Может возникнуть болевой тик и офтальмопарез, если имеется повреждение в средней ЧЯ.
- Мозговой придаток. Сложно не заметить нарушения в этом мозговом отделе. Ведь их симптоматика очень ярко выражена: увеличивается в размерах нос и язык. Также наблюдаются патологии половых органов, избыточность веса.
Признаки ирритации диэнцефальных структур мозга
При нарушении в подкорковых областях мозга у пациента могут наблюдаться эпиприступы. Кроме того, данному виду нарушения присущи когнитивные (умственные) и вегетативные расстройства.
Повреждение нижних стволовых отделов часто приводит к тому, что у больного нарушаются память, страдает внимание. Отмечаются проблемы со сном
Раздражение центральных отделов гипоталамуса имеет следующую симптоматику:
- вегетативно сосудистая дистония (ВСД) с наличием негативных эмоций;
- нарушения памяти и внимания;
- прочие патологии психопатологического характера, напоминающие синдром Корсакова.

Ирритация срединных структур головного мозга проявляется следующей симптоматикой:
- При раздражении таламуса у больного наблюдаются разные когнитивные и речевые нарушения (эти процессы обратимы), а также может появиться искаженное восприятие собственного тела.
- Если поражен серый бугор гипоталамуса (подбугорья), то у пациента возникают общие когнитивные нарушения, пространственно-временная дезориентированность. Кроме того, может возникнуть так называемая деперсонализация, когда все личные действия больной воспринимает со стороны. Вообще, раздражение гипоталамуса может привести к ряду проблем со здоровьем не только со стороны неврологии: у пациентов часто наблюдаются всевозможные эндокринные и гинекологические заболевания.
- Если поражение локализовалось в вентролатеральных ядрах таламуса, то возможны нарушения кратковременной памяти, речевые нарушения. Часто пациент перестает узнавать и называть окружающие его предметы.
Если при исследовании локальные признаки раздражения не выявлены, то оно считается диффузным.
Расшифровка энцефалограммы
В ходе сеанса пациент сидит с шапочкой, к которой прикреплены датчики. Они захватывают импульсы, передают информацию на бумажный носитель в виде волнообразного графика.
Умеренное и сильное нарушение ритмики медицинский специалист замечает без труда. Он может увидеть:
- асимметрию волн;
- нарушенное распределение альфа и бета-потоков;
- выход частоты и амплитуды за пределы нормы;
- двойное усиление бета-волн, свидетельствующее о начале эпилептического припадка.
В ходе процедуры осуществляется фотостимуляция. Нормальный волновой ритм должен соответствовать частоте световых вспышек. Он не считается патологическим, если превышает норму максимум в 2 раза. Но если отмечается снижение ритма или существенное повышение, то однозначно имеется патология.
Альфа-ритм сигнализирует о нарушениях, если:
- отсутствует (это указание на межполушарную асимметрию);
- фиксируется в лобной доле;
- межполушария ассиметричны более чем на 35%;
- выявляется искажение волновой синусоидальности;
- отмечается частотная неравномерность (высокая частота указывает на травму головы);
- амплитудный показатель ниже 25 или выше 95 мкВ.
Нарушение альфа-активности в детском возрасте сигнализирует о задержке психического развития. Отсутствие данного ритма – признак слабоумия ребенка.
Бета-волны, имеющие высокую амплитуду, указывают на сотрясение мозга, короткую – на воспалительное инфекционное заболевание. У детей ритм указывает на отставание психического развития при 15 Гц и 40 мкВ.
Тета-волны при превышении 45 мкВ свидетельствуют о функциональных нарушениях. Причем увеличение на всех участках органа – сигнал серьезной патологии ЦНС. Высокая частотность – признак опухоли. У ребенка превышение показателей тета и дельта в затылочных тканях указывает на задержку психического развития, либо на нарушенное кровообращение.
ЭЭГ может выражать различные изменения БЭА:
- относительно-ритмичная активность – указание на головные боли;
- диффузная БЭА в сочетании с генерализованными патологическими процессами и пароксизмами – признак судорожных и эпилептических приступов;
- сниженная реактивность БЭА указывает на психоэмоциональные расстройства.
В заключении врач может написать:
- незначительные регуляторные изменения, диффузные процессы в паренхиме мозга;
- резидуальные (остаточные) общемозговые изменения;
- общемозговая биоэлектрическая дезориентация с включением срединных гипоталамических структур;
- относительно-ритмичная БЭА, дисфункция срединных и стволовых структур с участками пароксизмов.
Возрастные особенности «нормальной» ЭЭГ
В процессах физиологического взросления и возрастной инволюции ЦНС претерпевает значимые изменения, отражающиеся на изменении ее функциональной активности. У детей раннего возраста, преобладают процессы общего возбуждения, обусловленные малой выраженностью специализации нервных центров коры, а так же неполной сформированностью путей нервной передачи в коре. На ЭЭГ это находит отражение в несформированности основного ЭЭГ ритма, сглаженностью зональных различий и градиентов, а так же большому количеству медленноволновых форм активности в записи. К 6-7 годам, ЦНС практически полностью формируется, и на ЭЭГ регистрируется устойчивый альфа-ритм в задних отведениях, преобладание бета-активности в передних и небольшое количество медленных волн тета-диапазона. С возрастом, инволюционные процессы приводят к снижению функциональной активности нейронов, и они постепенно теряют способность к формированию спонтанной биоэлектрической активности. Это находит отражение в появлении на ЭЭГ сглаженности зональных различий за счет распространения основного ритма с затылочных на центральные и лобные отведения, а так же нарастанию индекса медленноволновых форм активности, вплоть до появления медленных волн дельта диапазона.
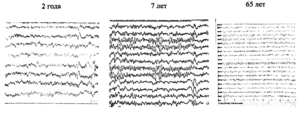 Рис. 8. Сравнительные характеристики ЭЭГ у здоровых обследуемых разного возраста
Рис. 8. Сравнительные характеристики ЭЭГ у здоровых обследуемых разного возраста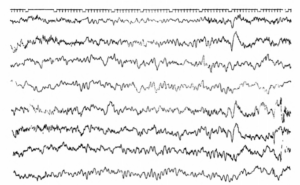 Рис. 9. Нормальная ЭЭГ ребенка 2х лет
Рис. 9. Нормальная ЭЭГ ребенка 2х лет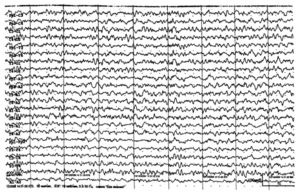 Рис. 10. Нормальный вид ЭЭГ у детей младшего возраста (до 6 лет)
Рис. 10. Нормальный вид ЭЭГ у детей младшего возраста (до 6 лет)
Альфа- ритм не сформирован, в записи регистрируется большое количество диффузных медленных волн тета- диапазона
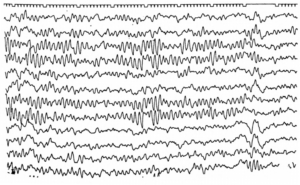 Рис. 11. Нормальная ЭЭГ ребенка 6-7 лет
Рис. 11. Нормальная ЭЭГ ребенка 6-7 лет
Альфа- ритм сформирован , преобладает в задних отведениях
 Рис. 12. Нормальный вид ЭЭГ у пожилых
Рис. 12. Нормальный вид ЭЭГ у пожилых
Альфа- ритм распространяется на передние отведения, сглаживая зональные различия. Регистрируется повышение представленности диффузных медленных волн по всем отведениям.
Что это такое?
Мозг представляет собой нейронную сеть, распространяющую импульсы волновой природы. Зафиксировать исходящие волны позволяет ЭЭГ (электроэнцефалограмма). Показатели электрогенеза помогают узнать многое о физическом и психическом состоянии пациента.
Ритмика мозговой активности неоднородна. С учетом частоты и амплитуды колебаний выделяют:
- альфа-волны (частота 8 – 13 Гц, амплитуда 25 – 95 мкВ) фиксируются у здорового человека, распространяются преимущественно на затылочный и теменной участки;
- бета-волны (14 – 30 Гц, 3 – 5 мкВ) становятся выраженными при интенсивной интеллектуальной и физической работе, а также при раздражающем воздействии на органы чувств;
- тета-волны (4 – 8 Гц, 25 – 35 мкВ) испускаются гиппокампом, отмечаются у детей 5 – 6 лет, а у взрослых во время глубокого сна и в состоянии комы;
- дельта-волны (1 – 3 Гц, 20 – 40 мкВ) типичны для новорожденного младенца, у взрослого человека наблюдаются во время сна.
Существуют и другие виды волн, но именно вышеперечисленные на энцефалограмме позволяют выявить диффузные патологии головного мозга.

Синонимы:
- дисциркуляторная энцефалопатия,
- хроническая ишемия мозга,
- медленно прогрессирующее нарушение мозгового кровообращения,
- хроническая ишемическая болезнь мозга,
- цереброваскулярная недостаточность,
- сосудистая энцефалопатия,
- атеросклеротическая энцефалопатия,
- гипертоническая энцефалопатия,
- атеросклеротическая ангиоэнцефалопатия,
- сосудистый (атеросклеротический) паркинсонизм,
- сосудистая (поздняя) эпилепсия,
- сосудистая деменция.
Наиболее широко в отечественную неврологическую практику вошёл термин «дисциркуляторная энцефалопатия», сохраняющий своё значение и на сегодняшний день.
Материалы и методы
Обследовано 22 пациента с СФ (13 женщин и 9 мужчин, средний возраст 31,59 ± 2,19 года) и 20 здоровых испытуемых (12 женщин и 8 мужчин, средний возраст 30,58 ± 1,96 года). Диагноз социальных фобий соответствовал критериям МКБ-10 — F40.1 .
В качестве электрофизиологического метода использовалась методика топоселективного картирования ЭЭГ. Усиление и фильтрация ЭЭГ осуществлялись с помощью усилителей MBA-32 («Медикор», Венгрия). Полоса пропускания составляла 0,5–70 Гц, чувствительность — 200 мкВ/дел. Регистрация проводилась по 16 каналам при монополярном монтаже электродов с объединенным ушным референтом. Электроды располагались в соответствии с международной системой «10–20 %». Заземляющий электрод помещался на лбу испытуемого. Сопротивление между заземляющим и регистрирующими электродами составляло менее 5 кОм. Усиленные биоэлектрические сигналы поступали через аналого-цифровой преобразователь L780 («Л-Кард», Россия) (частота дискретизации 128 Гц, разрядность 14 бит) в компьютер IBM PC Pentium и сохранялись на жестком диске. Для регистрации и обработки ЭЭГ использовалась лицензионная программа «Brain Surfing» (Россия).
ЭЭГ регистрировалась в состоянии спокойного бодрствования. После удаления артефактов анализировались десять восьмисекундных участков ЭЭГ. Проводился компрессионный спектральный анализ (КСА) ЭЭГ с использованием алгоритма быстрого преобразования Фурье для вычисления показателей абсолютной (мкВ2/Гц) спектральной плотности мощности сигнала ритмов следующих частотных диапазонов: дельта — от 0,5 до 3 Гц; тета — от 4,0 до 7 Гц; альфа — от 8 до 13 Гц; бета-1 — от 14 до 18 Гц; бета-2 — от 19 до 32 Гц. Дельта- и бета-2-диапазоны в дальнейшем не анализировались из-за невозможности достаточно полного исключения артефактов. Степень межполушарной асимметрии (МПА) определялась для каждого анализируемого ритма ЭЭГ по формуле:
коэффициент МПА = ((П – Л)/(П + Л)) · 100 % ,
где П — значение спектральной мощности определенной частотной составляющей ЭЭГ в правом полушарии, а Л — в левом полушарии. (Все больные и здоровые испытуемые были правшами.)
Статистическая обработка полученных данных проводилась с использованием пакета программ «Statistica 6.0 for Windows». Для оценки достоверности изменений показателей применялся параметрический t-критерий Стьюдента.
Профилактика усиления диффузных изменений БЭА
Часть причин возникновения общемозговых изменений БЭА носит неконтролируемый характер (травмы, отравления, облучение). Однако несколько причин относительно просто устранить путём применения профилактических мер.
Поскольку одной из самых частых причин диффузных изменений является атеросклероз сосудов, профилактической и терапевтической мерой здесь будет коррекция образа жизни, питания и применение препаратов, которые:
- улучшают состояние стенок крупных и мелких сосудов, сохраняя их эластичность,
- снижают степень слипания эритроцитов,
- устраняют холестериновые отложения и другие липидные накопления,
- предотвращают разрастание фиброзных волокон,
- улучшают функцию эндотелия.
В число самых популярных профилактико-терапевтических средств входят препараты растительного происхождения HeadBooster, Optimentis с ноотропным эффектом усиления работоспособности и когнитивных функций мозга. Их популярность объясняется несколькими факторами, среди которых – мягкое щадящее воздействие на сосудистую систему головного мозга и присутствие в составе экстракта реликтового растения Гинкго Билоба. Действие препаратов проявляется постепенно, поэтому их следует принимать курсами. Однако и в этом случае надо придерживаться рекомендаций по курсовому приёму, поскольку передозировка органических веществ, присутствующих в составе экстракта Гинкго, повышает риск развития инсультов. При правильном же приёме такие препараты:
- снижают проницаемость сосудистой стенки, способствуя её укреплению,
- нормализуют уровень холестерина,
- запускают антиоксидантные процессы, препятствуя разрушительному воздействию свободных радикалов на мембраны,
- обеспечивают питание клеток мозга путём нормализации транспорта глюкозы и кислорода к тканям,
- облегчают прохождение импульсов по нервным волокнам.
Помимо этого, в медикаментозном лечении атеросклероза, предшествующего диффузным изменениям, применяют следующие препараты:
- Никотиновая кислота (её производные). Препараты на её основе снижают содержание холестерина и триглицеридов, повышают концентрацию липопротеидов. Всё это улучшает антиатерогенные свойства, но вводит запрет на эти препараты для людей с заболеваниями печени.
- Фибраты. Мисклерон, гевилан, атромид угнетают синтез собственных жиров организма, но чреваты побочными эффектами, связанными с работой печени и желчного пузыря.
- Секвестранты желчных кислот выводят кислоты из кишечника, снижая тем самым количество жиров в клетках, но могут вызвать метеоризм или запоры.
- Статины. Снижают производства холестерина самим организмом, что обуславливает их время приёма «на ночь», когда усиливается синтез холестерина. Но их действие тоже может дестабилизировать работу печени.
3.1. Доброкачественная эпилепсия детского возраста с центрально-височными спайками (роландическая эпилепсия)
Общая характеристика
Роландическая эпилепсия — одна из форм идиопатической локально обусловленной эпилепсии детского возраста, проявляющаяся преимущественно ночными короткими гемифациальными моторными приступами и имеющая благоприятный прогноз.
Роландическая эпилепсия проявляется в возрасте 2–14 лет. Приступы могут быть парциальными и вторично-генерализованными. Большинство парциальных приступов являются моторными. Типичные приступы, возникающие как в состоянии бодрствования, но все чаще во время сна (преимущественно первая половина ночи), протекают обычно при сохранном сознании и начинаются с соматосенсорной ауры, характеризующейся парестезией щеки, мышц глотки и гортани, ощущением булавочных уколов, онемения в щеке, деснах, языке на стороне, противоположной фокусу. Затем появляются моторные феномены в виде односторонних гемифациальных (с вовлечением лицевой мускулатуры) клонических или тонико-клонических судорог, которые могут распространяться на гомолатеральную руку (фацио-брахиальные приступы) и ногу (унилатеральные приступы).
В начале приступа или в процессе его развития возникают затруднения речи, выражающиеся в полной невозможности говорить или произносить отдельные звуки. Наряду с анартрией отмечается гиперсаливация, характеризющаяся обильной продукцией и выделением изо рта слюны, что способствует возникновению хлюпающих, хрюкающих звуков.
Длительность приступов, как правило, не более 2–3 мин, частота в среднем — 2–6 раз в год .
При роландической эпилепсии в единичных случаях возможно развитие эпилептического статуса .
Для больных с роландической эпилепсии характерен нормальный интеллект и неврологический статус, хотя ряд современных исследователей все же указывают на наличие у таких детей нейропсихологической недостаточности .
Ряд авторов отмечают возможность возникновения при роландической эпилепсии приступов, характеризующихся болями в животе, головокружением, зрительными феноменами (вспышки света, слепота, мелькание предметов перед глазами), которые обычно отмечаются у детей моложе 5 лет; сложных парциальных приступов или типичных абсансов .
К атипичной роландической эпилепсии (синдром псевдоленнокса) относят группу больных в возрасте 2–8 лет, у которых отмечаются простые парциальные гемифациальные и гемиклонические ночные приступы, сочетающиеся с миоклонически-астатическими, атоническими пароксизмами и в ряде случаев с абсансами , но никогда в отличие от истинного синдрома Леннокса-Гасто не бывает тонических судорог . Частота приступов обычно высокая. До дебютирования приступов у детей не отмечается нарушений в нервно-психическом развитии.
Электроэнцефалографические паттерны
Приступная и межприступная ЭЭГ у больных с роландической эпилепсией характеризуется нормальной основной активностью и обычно дифазными спайками, за которыми следует медленная волна. Спайки или острые волны появляются одиночно или группами в средне-височной и центральной области или височно-центрально-теменной области . Они могут наблюдаться как унилатерально (обычно контралатерально гемифациальным приступам), так и билатерально (синхронно или асинхронно). «Роландические» комплексы обычно наиболее отчетливо выражены при открытых глазах (рис. 3.1).
В ряде случаев на ЭЭГ регистрируются генерализованные комплексы «спайк-волна», типичные для абсансов. Острые волны также могут располагаться в затылочной области . Также во время ночного приступа на ЭЭГ может регистрироваться низкоамплитудная быстрая активность в центрально-височной области, переходящая в роландические комплексы с распространением на всю гемисферу и с последующей генерализацией .
При атипичной роландической эпилепсии (синдром псевдоленнокса) фоновая ЭЭГ не изменена либо слегка замедлена и дизорганизована (рис. 3.2а), в ряде случаев, преимущественно в лобных отделах. Типичные роландические спайки могут сочетаться с медленными комплексами «острая-медленная волна», характерными для синдрома Леннокса-Гасто, или нерегулярной диффузной пик-волновой активностью частотой около 2,5 кол./с и амплитудным региональным преобладанием в лобных отделах; могут определяться фокальные спайки или медленные волны в центрально-височной области или центрально-височно-теменной области (рис. 3.2б).
В приступной ЭЭГ может отмечаться асинхронное появление разрядов высокоамплитудных нерегулярных диффузных комплексов «пик-волна» или «острая-медленная волна» частотой 1.5–4 кол./с длительностью 3–10 с, синхронно с пароксизмом атипичных абсансов .
Симптомы и диагностика диффузных изменений
Считается, что биоэлектрическая активность головного мозга дезорганизована, если проявляются внешние признаки, отражённые в поведении и реакции больного, а также если эти изменения подтверждает или предваряет аппаратная диагностика
Зачастую биоэлектрическая активность мозга сначала тестируется аппаратным методом, после чего возникают подозрения, и уже потом больные обращают внимание на поведенческие и когнитивные симптомы:
- резкие смены настроения от хорошего к плохому – и наоборот,
- снижение самооценки,
- утрата интереса к прежним увлечениям,
- замедление выполнения привычной работы,
- быстрое возникновение усталости при выполнении даже элементарных действий.
В целом анамнез при общемозговых изменениях БЭА характерен и для других заболеваний ЦНС. Человек описывает своё состояние как общее недомогание и может не соотнести симптомы с первыми признаками диффузных изменений БЭА (особенно если перечисленные выше симптомы сопровождаются головокружениями и головными болями, «скачущим» давлением). Иногда подобные изменения сопровождаются признаками дисфункции диэнцефально-стволовых структур, что тоже проявляется в жалобах на плохое самочувствие.
Если диффузные изменения выражены значительно, и если фиксируется существенное понижение порога судорожной готовности, то считается, что человек предрасположен к эпилепсии.
ЭЭГ
Распространённые причины изменений – атеросклероз, энцефалит, менингит, токсические поражения мозга, – как правило, отражаются в некрозе ткани, воспалениях, отёках, появлении рубцов. А эти патологии в свою очередь, регистрируются с помощью ЭЭГ. При общемозговом поражении на ЭЭГ регистрируются патологические процессы трёх типов, самым значимым из которых считается первый, но диагноз ставится при наличии всех трёх признаков патологического процесса, а именно:
- полиморфной полиритмической (множественность ритмов) активности при условии отсутствия регулярной доминирующей биоэлектрической активности,
- нарушении нормальной организации электроэнцефалограммы, что находит выражение в нерегулярной асимметрии с одновременными нарушениями в распределении основных ритмов ЭЭГ, совпадениях волн по фазе в симметричных отделах головного мозга, амплитудных взаимоотношениях,
- диффузные патологические колебания (альфа, дельта, тета, превышающие нормальные амплитуды).
Нередко в ЭЭГ преобладают признаки симптомокомплекса, который появляется при поражениях гипоталамуса и гипофиза (диэнцефальный синдром). Расшифровка показаний ЭЭГ не позволяет увидеть причину появления аномальных данных. Небольшой сбой в БЭА при диагностике с помощью ЭЭГ может фиксироваться и у здорового человека.
Примеры заключения по ЭЭГ:
«Значительные диффузные изменения БЭА головного мозга, связанные с дисфункцией срединных структур. Снижение порога судорожной готовности. Фокус патологической активности, включая пароксизмальную, в правой лобно-височной области».
Это означает, что существует предрасположенность к эпилепсии и судорожному синдрому. Есть очаги в коре мозга, проявляющие повышенную БЭА, что может приводить к различным видам эпилептических припадков.
«БЭА мозга несколько дезорганизована. Во время гипервентиляции регистрируются вспышки заостренных тета- и альфа-волн, деформированных единичных комплексов во фронтальных отведениях по типу «острая-медленная волна». Выраженной межполушарной асимметрии не зафиксировано».
 Данный результат совместно с результатами РЭГ, говорящими о сохранении снижения пульсового кровенаполненияпри функциональных пробах, выявляет признаки нарушения кровообращения в мозге.
Данный результат совместно с результатами РЭГ, говорящими о сохранении снижения пульсового кровенаполненияпри функциональных пробах, выявляет признаки нарушения кровообращения в мозге.
«Альфа-ритм над обоими полушариями. Амплитуда – до 101мкВ справа и до 99 мкВ слева. Максимальная – 57мкВ справа и 54 мкВ слева. Доминирующая частота – 9,6 Гц с доминированием альфа-ритма в затылочных отведениях. Медленные тета-волны над обоими полушариями. В передне-лобном отделе – 53 мкВ, в лобном –56мкВ, в теменном –88мкВ, в центральном – 81мкВ, в задне-височном – 55 мкВ. Признаки умеренной стадии ирритации срединных структур мозга и коры. Пароксизмальной активности и устойчивой межполушарной асимметрии не зарегистрировано».
Для уточнения и выявления катализаторов отклонения применяют магнитно-резонансную томографию (МРТ).
Магнитно-резонансная томография
При дезорганизации биоэлектрической активности причины отклонений существуют, даже если они сразу неочевидны. Их и помогает выявить МРТ. Атеросклероз сосудов выявляется путём проведения ангиографии. Томография демонстрирует ирритативные изменения, причиной которых стала опухоль, помогает установить природу новообразований.
Провоцирующие пробы (процедуры активации)
➥ Основная статья: Функциональные пробы ЭЭГ
Провоцирующие пробы (или процедуры активации) служат важным компонентом ЭЭГ в клинической практике и представляют собой различные типы раздражителей или воздействий, которые способны провоцировать нарушения на ЭЭГ. Традиционной практикой является проведение гипервентиляции и ритмической фотостимуляции (эти пробы провоцируют появление замедления и/или эпилептиформных нарушений, хотя возможно применение и других провоцирующих проб — депривация сна, фармакологические и другие методы.
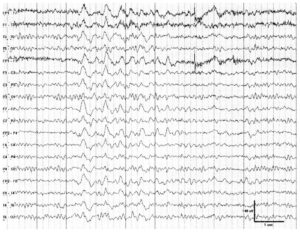 Рис. 13. Нормальное увеличение амплитуды ЭЭГ («накопление» — build-up) в процессе гипервентиляции
Рис. 13. Нормальное увеличение амплитуды ЭЭГ («накопление» — build-up) в процессе гипервентиляции
Гипервентиляция обычно проводится в течение 3—5 мин в большинстве ЭЭГ-лабораторий. Цель — достижение церебральной вазоконстрикции с помощью глубокого дыхания, в результате развития системной гипокарбии. Гипервентиляция в норме вызывает билатеральное усиление активности θ- и δ-частот («накопление» — build-up) с преобладанием в лобных отведениях, часто имеющей высокую амплитуду. Прекращение данного эффекта наблюдается в норме в течение 1 мин. У пациентов с локализационно-обусловленной эпилепсией активация или генерация эпилептиформных разрядов встречается не часто (
Также эту пробу следует использовать с осторожностью во время беременности
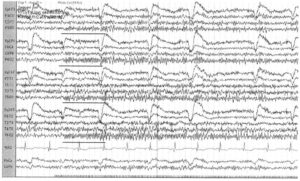 Рис. 14. Усвоение ритма на частоте 20 Гц
Рис. 14. Усвоение ритма на частоте 20 Гц
регистрируемое в отведениях Р3-О1, Р4-О2, Т5-О1 и Т6-О2
Ритмическая фотостимуляция в норме вызывает возникновение потенциалов, четко связанных со временем появления и частотой прерывистых световых вспышек, это явление обозначают как усвоение ритма. Ответ зависит от фонового освещения и расстояния от источника света до пациента. С целью оптимизации эффекта стимуляции выбирают расстояния <30 см от пациента. Вспышки света очень короткие, и световая стимуляция проводится последовательно на частотах от 1 до 30 Гц, действие каждого стимула продолжается приблизительно 10 с. Возможно определение субгармонических и гармонических частот колебаний при световой стимуляции. Усвоение ритма обычно наблюдается в затылочных отведениях, на частотах, приближающихся к частоте α-ритма, при закрытых глазах. Фотомиоклонический (или фотомиогенный) ответ представляет собой доминирующие в лобных отведениях мышечные артефакты, которые возникают, если вспышки света провоцируют повторяющиеся локальные сокращения лобных мышц (фотомиогенный ответ). Возможно также вовлечение периокулярных мышц с появлением одиночных вызванных световым мельканием молниеносных подергиваний головы (фотомиоклонический ответ). Миогенные спайки появляются через 50—60 мс после вспышки и увеличиваются по амплитуде по мере повышения частоты стимуляции. Данный ответ считается нормальным, хотя может наблюдаться при синдроме отмены (абстиненции) или при состояниях гипервозбудимости.
Нормализация состояния
Если диффузные изменения БЭА головного мозга удалось обнаружить вовремя, проведено грамотное лечение, показатели активности мозга придется привести в норму. Часто пациенты слишком долго не обращаются к специалисту, игнорируют симптоматику, запускают свою болезнь. Ни один доктор при этом не сможет дать гарантии восстановления. Результат лечения будет зависеть от степени поражения мозговых тканей. На выздоровление потребуются месяцы или даже годы.

Лечение преобразований БЭА обусловлено лекарственной терапией или хирургическими процедурами. Все зависит от болезни. При проблемах с сосудами нужен сбалансированный рацион, гомеопатические средства. Статины снижают количество вырабатываемого холестерина. Только квалифицированный специалист может их прописывать пациентам в редких случаях.
Фибраты способствуют снижению выработки липидов, препятствуют последующему развитию атеросклероза. Лекарства оказывают негативное воздействие на печень и желчный пузырь. Количество холестерина удается уменьшить, благодаря действию никотиновой кислоты.
